Czym jest Fizjoterapia?
Specyfika zawodu fizjoterapeuty ściśle związana jest z bezpośrednią pracą z pacjentem, gdzie terapeuta dysponuje szeroką gamą narzędzi terapeutycznych, m.in. ruchowych oraz innych bodźców biofizycznych (np. termicznych, mechanicznych, świetlnych). Fizjoterapia ma na celu zarówno wdrażanie oraz szerzenie aktualnie istniejących działań profilaktycznych, jak i utrzymywanie, czy też przywracanie możliwie maksymalnej do uzyskania sprawności funkcjonalnej oraz stanu zdrowia, niezależnie od etapu życia na którym znajduje się pacjent. W zależności od czynników takich stan funkcjonalny pacjenta, dolegliwości bólowe, jednostka chorobowa, czy też stadium zaawansowania choroby, fizjoterapia bazować będzie na odmiennych celach, wynikających z potencjału rehabilitacyjnego pacjenta. Istotne na tym etapie, jest uzmysłowienie, że osoba korzystająca z usług fizjoterapeuty może być zarówno osobą zdrową jak i osobą należącą do grupy podwyższonego ryzyka dla danej jednostki chorobowej czy też osobą borykającą się z powikłaniami po przebytej lub aktualnie trwającej chorobie. Stwarza to szerokie spektrum działań z zakresu fizjoterapii, między innymi związanych z fizjoprofilaktyką.
Czym jest fizjoprofilaktyka?
Fizjoprofilaktyka jest terminem integralnie związanym z fizjoterapią. Przedstawiciele Krajowej Izby Fizjoterapii (KIF) w 2019 r. zdefiniowali ją jako: Postępowanie fizjoterapeutyczne polegające na przeciwdziałaniu, spowolnieniu, zahamowaniu lub wycofaniu się niekorzystnych skutków nieprawidłowego stylu życia, zmian inwolucyjnych oraz procesów chorobowych m.in. poprzez popularyzację aktywności fizycznej, edukację zdrowotną, redukcję czynników ryzyka oraz diagnostykę funkcjonalną celem uniknięcia lub zahamowania rozwoju problemów funkcjonalnych lub schorzeń.” W oparciu o przytoczoną definicję, w taksonomii działań profilaktycznych z zakresu fizjoterapii, możemy wyróżnić następujące etapy:
- Fizjoprofilaktyka wczesna – ukierunkowana jest względem całej populacji, gdzie w głównej mierze obejmuje osoby zdrowe. Koncentruje się ona na popularyzacji i edukacji w zakresie aktywności fizycznej, jako czynnika ograniczającego następstwa nieprawidłowych wzorców i czynników społecznych, ekonomicznych i kulturowych. Ma na celu poprawę stylu życia oraz minimalizowanie prawdopodobieństwa wystąpienia problemów zdrowotnych związanych ze świadomym rozwojem sprawności fizycznej. Na tym etapie doskonale sprawdzą się wszelkiego rodzaju ćwiczenia siłowe lub oporowe, ćwiczenia aerobowe jak np. jazda na rowerze, spacery, bieganie, nordic-walking, ćwiczenia rozciągające oraz wszelkiego rodzaju gry i zabawy wymagające aktywności fizycznej.
- Fizjoprofilaktyka pierwotna przeznaczona jest dla osób zdrowych, znajdujących się w grupie wysokiego ryzyka. Uwzględnia ona wszelkiego rodzaju narzędzia diagnostyczne, przesiewowe oraz odpowiednie działania mogące wpłynąć na rozwój lub wystąpienie choroby. Głównym zamierzeniem jest wdrożenie systematycznej, ukierunkowanej aktywności fizycznej celem minimalizacji czynników ryzyka. Według rekomendacji Światowej Organizacji Zdrowia (WHO), podobnie jak w fizjoprofilaktyce wczesnej tutaj również odnajdą swoje miejsce ćwiczenia aerobowe, oporowe jak i ćwiczenia ogólnorozwojowe, oddechowe i relaksacyjne, np. Joga czy też trening Jacobsona.
- Fizjoprofilaktyka wtórna dedykowana jest osobom borykającym się określonymi problemami zdrowotnymi lub chorobą, a więc tutaj w odróżnieniu od wcześniejszych etapów, oddziałujemy selektywnie na daną jednostkę chorobową. Profilaktyka wtórna bazuje ona na wdrożeniu adekwatnej, ukierunkowanej dla dysfunkcji terapii, celem zahamowania negatywnych skutków choroby. Może stanowić element składowy procesu leczenia.
- Fizjoprofilaktyka trzeciorzędowa podobnie jak profilaktyka wtórna, selektywnie oddziałuje na chorego poprzez wdrożenie odpowiednich procedur. Ma na celu zapobieganie skutkom przebytej lub trwającej choroby oraz minimalizowanie bądź całkowitą redukcję ich nawrotów. Ma również na celu minimalizację wtórnych komplikacji oraz samoistnych kompensacji.
Aktywność fizyczna w schorzeniach neurologicznych
Choroby Ośrodkowego Układu Nerwowego (OUN) są wiodącą przyczyną niepełnosprawności oraz drugą najczęstszą przyczyną zgonów na świecie. Powszechny dostęp do opieki zdrowotnej oraz rozwój medycyny doprowadził do wydłużenia życia człowieka, co niestety niesie za sobą również konsekwencje. W związku z postępującym wzrostem populacji oraz starzejącym się społeczeństwem, zaobserwowano znaczący wzrost liczby zachorowań na schorzenia neurologiczne. Szacuje się, że nawet jedna na trzy osoby doświadczy zaburzenia lub schorzenia neurologicznego w trakcie swojego życia, znacząco upośledzającego sprawność funkcjonalną osoby dotkniętej chorobą. Do najpopularniejszych z nich należą między innymi: Udary, Polineuropatie, choroba Parkinsona, Stwardnienie Rozsiane, choroba Alzheimera oraz inne schorzenia demencyjne. Fizjoterapia w chorobach neurologicznych jest szeroko rozbudowana oraz zróżnicowana, bardzo często cechując się indywidualnym podejściem do każdego przypadku. Zależy do zarówno od jednostki chorobowej oraz jej postępu lub powikłań, jak i aktualnego stanu funkcjonalnego pacjenta. Istnieją natomiast zalecenia, które należy wdrażać u chorego.
W przypadku udaru będzie to np. wczesna pionizacja (zależna od rodzaju uszkodzenia mózgu) oraz spożywanie posiłków w pozycji siedzącej, ćwiczenia z zakresu czynności samoobsługi oraz reedukacji chodu. U pacjentów ze Stwardnieniem Rozsianym zaleca się dobór aktywności fizycznej adekwatnej do aktualnego stanu funkcjonalnego pacjenta, z wykluczeniem bądź unikaniem wysiłku o wysokiej intensywności oraz nieprzegrzewanie organizmu. Natomiast u pacjentów z chorobą Parkinsona, rekomenduje się dostosowanie aktywności fizycznej w zależności od stopnia stadium choroby ocenianej w według skali Hoehn & Yahr. Udowodniony jest bowiem pozytywny wpływ zarówno działań rehabilitacyjnych jak i podjętych działań fizjoprofilaktycznych na negatywne skutki choroby, takie jak, np. freezing, kinezjofobia, bradykinezja, depresja.
Ze względu na istotne konsekwencje ekonomiczno-społeczne spowodowane chorobami OUN, konieczne jest wdrażanie i rozszerzanie ogólnych strategii zmierzających do redukcji zapadalności na schorzenia neurologiczne, m.in. poprzez zmianę stylu życia i zwiększenie oraz kontrolowanie aktywności ruchowej. Zgodnie z zaleceniami WHO, osoba w przedziale wiekowym od 5 do 17 roku życia powinna podejmować regularną aktywność fizyczną w wymiarze:
- 60 minut dziennie aktywności o średniej lub wysokiej intensywności, z naciskiem na charakter aerobowy.
- Trzy razy w tygodniu włączenie ćwiczeń wzmacniających mięśnie oraz układ kostny.
Natomiast, dla osób w przedziale wiekowym od 18-64 lat zaleca się (w skali tygodnia):
- Od 150 do 300 minut aktywności fizycznej o średniej intensywności lub od 75 do 150 minut aktywności fizycznej o wysokiej intensywności
- Dwa razy w tygodniu ćwiczenia wzmacniające oraz angażujące duże grupy mięśniowe, np. trening oporowy.
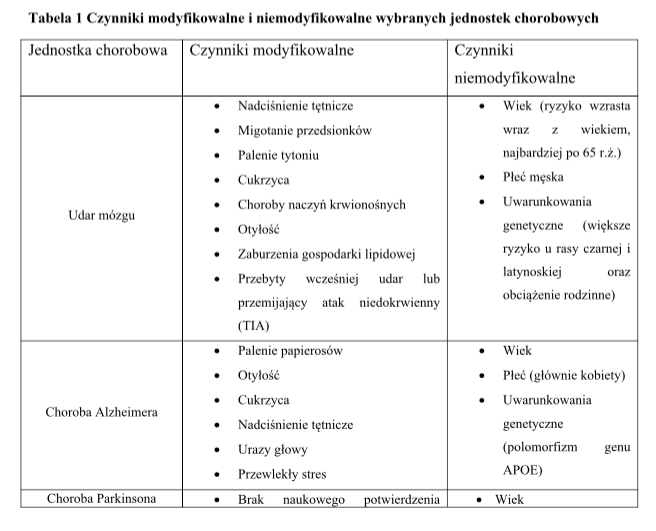
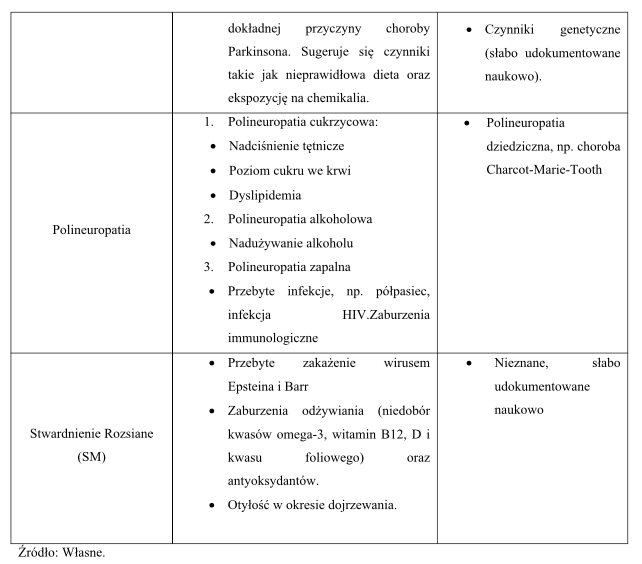
Czynniki ryzyka wybranych chorób neurologicznych.
Ryzyko pojawienia się choroby zależne jest od wielu czynników, które można sklasyfikować na czynniki modyfikowalne oraz niemodyfikowalne. Czynniki niemodyfikowalne są tymi na które nie mamy wpływu, przypisać tutaj można, np. wiek, płeć, czynniki genetyczne. Do grupy czynników modyfikowalnych możemy przydzielić, te aspekty na które mamy wpływ i które mogą zostać ograniczone pod wpływem prawidłowego stylu życia oraz w wyniku zastosowania odpowiednich interwencji (farmakologia, regularne badania, interwencje lekarskie). Jako przykład, w oparciu o informacje przedstawione przez WHO, do najważniejszych czynników modyfikowalnych udaru zalicza się: nadciśnienie tętnicze, migotanie przedsionków, palenie tytoniu, cukrzyca, choroby naczyń krwionośnych, otyłość, zaburzenia gospodarki lipidowej, zaburzenia krzepnięcia krwi oraz uprzednio przebyty udar mózgu bądź przemijający atak niedokrwienny (TIA).
Fizjoprofilaktyka w chorobie Parkinsona
Choroba Parkinsona jest postępującą, neurodegeneracyjną chorobą ośrodkowego układu nerwowego, należącą do chorób układu pozapiramidowego. Istotą tej jednostki chorobowej jest zanik komórek dopaminergicznych odpowiedzialnych za produkcję dopaminy, neuroprzekaźnika niezbędnego do prawidłowego funkcjonowania organizmu. Chorobę Parkinsona diagnozuje się w oparciu o triadę symptomów: sztywność mięśniowa, bradykinezja (spowolnienie oraz zubożenie ruchowe) oraz drżenie spoczynkowe.
Objawy nasilają się progresywnie wraz z upływem lat, prowadząc do niepełnosprawności. Sylwetka chorego w wyniku przemieszczenia środka ciężkości staje się pochylona do przodu, konsekwencją czego zwiększone jest ryzyko upadków. Zaczynają się pojawiać problemy z podstawowymi czynnościami lokomocyjnymi, takimi jak upadki, drepczący chód, spowolnienie ruchowe, problemy ze wstawaniem oraz obracaniem się. Pacjent zaczyna odczuwać ograniczenia w trakcie wykonywania czynności życia codziennego. Czynności te przychodzi mu wykonywać z trudem i wolniej niż dotychczas. W związku z postępującym tokiem PD, rekomenduje się dostosowanie aktywności fizycznej adekwatnej do stopnia stadium choroby ocenianej według skali Hoehn & Yahr oraz indywidualnych preferencji pacjenta.
W odniesieniu do PD, fizjoprofilaktyka wczesna oraz I-rzędowa oparta będzie w głównej mierze na modyfikacji stylu życia (prozdrowotny styl życia) oraz wprowadzeniu regularnej aktywności fizycznej, celem maksymalizacji zdolności funkcjonalnych pacjenta. Na etapie fizjoprofilaktyki wtórnej oraz III-rzędowej odnajdziemy wszelakie aktywności, które pozwolą nam wykorzystać potencjał funkcjonalny pacjenta, wypracowany na wcześniejszych etapach oraz pozwoli na jak najdłuższą, optymalną niezależność pacjenta w trakcie aktywności życia codziennego. Zarówno badania doświadczalne jak i kliniczne dostarczają dowodów o pozytywnym wpływie ćwiczeń fizycznych na stan funkcjonalny pacjenta, wpływając na polepszenie funkcji ruchowych, mobilności, zdolności motorycznych oraz w aspekcie chodu, wpływając między innymi na zmniejszenie częstotliwości freezingu czy też wydłużenia kroku i zwiększenia prędkości chodu. Wśród proponowanych aktywności wymienić można chociażby:
- Taniec – regularne uczestnictwo w sesjach treningowych gwarantuje m.in. zwiększenie wydolności fizycznej, poprawienie równowagi oraz polepszenie stanu psychiczno-fizycznego. Z punktu widzenia fizjoterapeuty, często skomplikowane wzorce ruchowe (figury taneczne) oraz rytm nadany przez muzykę znacząco usprawniają zdolności motoryczne.
- Tai Chi – Jest to tradycyjna chińska sztuka walki. Zawiera ona w sobie elementy wysiłku aerobowego, rozciągania, koordynacji ruchowej, równowagi oraz kontroli oddechu. Dzięki temu, Tai Chi można porównać do kompleksowej terapii.
- Nordic Walking – Forma aktywności fizycznej wpływająca na poprawę dynamiki chodu oraz równowagi zarówno u osób zdrowych jak i chorych. Zdecydowanie zalecana jest pacjentom na każdym stopniu zaawansowania choroby.
- Ćwiczenia oporowe bądź z masą własnego ciała – Forma aktywności wpływająca na hipertrofię mięśniową, siłę oraz mobilność. Niezwykle istotne ze względu na możliwość wzmocnienia mięśni posturalnych, wydłużając czas utrzymania prawidłowej postawy ciała.
Niezwykle istotne jest aby pacjent niesamodzielny lub poruszający się z pomocą innej osoby bądź zaopatrzenia ortopedycznego, angażował się w podstawowe czynności życia codziennego, bez wyręczania przez członków rodziny lub opiekunów.
Fizjoprofilaktyka po udarze
Liczne badania wykazują istotną korelację pomiędzy czynnikami modyfikowalnymi a udarem mózgu. Decydujący w tym przypadku jest prowadzony przez każdego z nas styl życia. Czynniki modyfikowalne są tymi, na które mamy wpływ i przy pomocy odpowiednich specjalistów oraz w wyniku modyfikacji stylu życia możemy w znaczący sposób zminimalizować ryzyko udaru. Zaleca się wdrożenie odpowiedniej dawki aktywności fizycznej oraz zmianę nawyków żywieniowych, jak np. diety śródziemnomorskiej (oraz wzorowanej na niej diecie DASH), zaprzestanie palenia papierosów czy też z pozoru prozaiczna kwestia, jaką jest regularna kontrola ciśnienia tętniczego krwi.
Na etapie fizjoprofilaktyki wczesnej doskonale sprawdzą się wszelkiego rodzaju ćwiczenia siłowe lub oporowe oraz aktywności aerobowe, jak np. pływanie, jazda na rowerze, spacery, bieganie, nordic-walking. Warto również włączyć ćwiczenia rozciągające oraz wszelkiego rodzaju gry i zabawy wymagające aktywności fizycznej.
Jeśli doszło do udaru mózgu, zdecydowanie zaleca się jak najszybszą pionizację pacjenta, przyjmowanie pokarmów oraz płynów w pozycji siedzącej, naukę zmiany pozycji w łóżku celem minimalizowania wystąpienia odleżyn, stymulowanie strony ciała bezpośrednio objętej udarem oraz nauka czynności samoobsługi. Istotnym elementem jest również edukowanie rodziny w opiece nad pacjentem, chociażby w zakresie profilaktyki podwichnięć lub zmiany pozycji. Każdy przypadek udaru należy rozpatrywać indywidualnie, w związku z czym to stan funkcjonalny pacjenta będzie wyznaczać proces rehabilitacji oraz odpowiednie elementy fizjoprofilaktyki.
Fizjoprofilaktyka w Stwardnieniu Rozsianym
Fizjoterapia bardzo często stanowi integralną część w kompleksowej terapii osób chorych na stwardnienie rozsiane (SM), a sama aktywność fizyczna zależna jest od aktualnego stanu oraz potrzeb chorego. Będzie również przyjmowała inne formy oraz intensywność w zależności od okresu rzutu choroby czy też remisji. Metodami powszechnie stosowanymi w aktywizacji oraz usprawnianiu pacjentów z SM jest:
- Trening aerobowy – Chodzenie, jazda na rowerze, pływanie, orbitrek, trucht. Aktywności prowadzone w zakresie możliwości chorego, zaleca się umiarkowaną aktywność.
- Trening oporowy – ćwiczenia przy użyciu ciężarków, taśm oporowych czy też przy wykorzystaniu masy własnego ciała. Odpowiednio wdrożony zwiększa siłę mięśniową pacjenta oraz mobilność.
- Ćwiczenie mięśni dna miednicy – kontrolowane napięcie i rozluźnianie tych mięśni pozytywnie wpływa na problemy związane z kontrolowanym opróżnianiem pęcherza.
- Ćwiczenia relaksacyjne – np. trening Jacobsona lub trening autogenny Schultza.
- Ćwiczenia równoważne – poprawiające stabilność podczas czynności życia codziennego. Powinny zawierać w sobie elementy statyczne jak i dynamiczne.
- Ćwiczenia koordynacyjne – ćwiczenia mające na celu minimalizowanie wydatku energetycznego danej czynności oraz ułatwienie jej.
Warto pamiętać aby w okresie rzutu choroby często zmieniać pozycje chorego, ponieważ bezruch może nieść za sobą liczne powikłania, np. w postaci odleżyn bądź przykurczy mięśniowych. Zaleca się wdrażanie ćwiczeń oddechowych oraz ćwiczeń biernych przez terapeutę lub członka rodziny (po uprzednim wyszkoleniu).


Dodaj komentarz